Co to jest kolonoskopia diagnostyczna i na czym polega badanie?
Kolonoskopia to procedura, podczas której lekarz ocenia jelito grube przy użyciu giętkiego endoskopu zakończonego kamerą. Badanie pozwala nie tylko na wizualną ocenę błony śluzowej, ale również na wykonanie drobnych interwencji – takich jak usunięcie polipów czy pobranie wycinków do analizy.
Przeprowadza się je, gdy występują objawy mogące sugerować patologię jelitową – np. przewlekłe zaburzenia wypróżnień, obecność krwi w kale, ból brzucha, nagła utrata masy ciała lub anemia o nieustalonej przyczynie. Kolonoskopia bywa również istotnym elementem monitorowania wcześniej zdiagnozowanych chorób zapalnych.
Jak wygląda procedura badania krok po kroku?
Pacjent przyjmuje pozycję leżącą na boku, najczęściej kolankowo-boczną. Lekarz wykonuje badanie per rectum, a następnie wprowadza endoskop przez odbyt. Dla lepszej widoczności wnętrza jelita wtłaczane jest powietrze lub dwutlenek węgla, co może powodować chwilowe uczucie rozpierania.
Sprzęt używany do badania to zaawansowane technologicznie urządzenie wyposażone w kamerę HD oraz źródło światła, które pozwala na dokładne obrazowanie błony śluzowej jelita. Obraz przesyłany jest w czasie rzeczywistym na monitor, co umożliwia natychmiastową ocenę.
Kiedy wykonuje się kolonoskopię diagnostyczną? Co można dzięki niej zdiagnozować?

Kolonoskopia diagnostyczna jest wykonywana przede wszystkim wtedy, gdy pojawiają się niepokojące objawy ze strony układu pokarmowego, których nie da się jednoznacznie wyjaśnić na podstawie badań laboratoryjnych czy obrazowych. Badanie to pozwala nie tylko na dokładną ocenę wnętrza jelita grubego, ale również na weryfikację przypuszczeń klinicznych oraz kontrolę skuteczności leczenia już zdiagnozowanych chorób jelitowych.
Najczęstsze wskazania obejmują:
- przewlekłe lub nawracające biegunki o niejasnym pochodzeniu,
- krwawienia z odbytu lub obecność krwi utajonej w kale,
- zaburzenia rytmu wypróżnień (np. naprzemienne zaparcia i biegunki),
- niedokrwistość z niedoboru żelaza o nieustalonej etiologii,
- niezamierzona, nagła utrata masy ciała.
Badanie znajduje także zastosowanie u pacjentów z wcześniej rozpoznanymi chorobami przewlekłymi przewodu pokarmowego, takimi jak:
- wrzodziejące zapalenie jelita grubego,
- choroba Leśniowskiego-Crohna,
- zespoły polipowatości rodzinnej,
- stany po usunięciu nowotworów lub polipów.
Kolonoskopia stanowi w tych przypadkach nie tylko element diagnostyki, ale i skutecznego monitorowania – pozwala ocenić, czy leczenie przynosi efekty oraz czy nie pojawiły się nowe zmiany wymagające interwencji.
Kolonoskopia w profilaktyce raka jelita grubego

Rak jelita grubego jest jednym z najczęściej występujących nowotworów złośliwych w krajach rozwiniętych – zarówno u mężczyzn, jak i kobiet. Co gorsza, choroba przez długi czas może przebiegać bezobjawowo, rozwijając się „po cichu”, co znacząco zmniejsza szanse na jej wczesne wykrycie i skuteczne leczenie. Właśnie dlatego profilaktyczna kolonoskopia jest jednym z najbardziej efektywnych narzędzi w zapobieganiu temu nowotworowi.
Usunięcie polipa w czasie badania może całkowicie wyeliminować ryzyko rozwoju nowotworu w danym miejscu. To sprawia, że kolonoskopia działa nie tylko jako metoda wykrywania, ale też realnej prewencji.
Kto powinien wykonać badanie profilaktyczne?
- Osoby po 50. roku życia, nawet jeśli nie występują żadne objawy.
- Pacjenci z historią rodzinnego występowania raka jelita grubego (badania należy rozpocząć już po 40. roku życia).
- Osoby z przewlekłymi stanami zapalnymi jelit, które również zwiększają ryzyko nowotworu.
- Osoby z zespołami polipowatości lub innymi chorobami genetycznymi wpływającymi na jelita.
Jeśli w rodzinie odnotowano przypadek raka jelita grubego, zalecane jest rozpoczęcie badań przesiewowych 10 lat wcześniej niż wiek, w którym choroba wystąpiła u bliskiego krewnego.
Jak przygotować się do kolonoskopii diagnostycznej?
Odpowiednie przygotowanie jelita to fundament skutecznego badania. Niedokładne oczyszczenie może zasłonić pole widzenia i sprawić, że procedura stanie się niepełnowartościowa diagnostycznie.
Kluczowe elementy przygotowania:
- Dieta ubogoresztkowa przez 2–3 dni przed badaniem (eliminacja błonnika, warzyw i pestek).
- Płynna dieta dzień przed badaniem.
- Środki przeczyszczające – najczęściej roztwory elektrolitowe przyjmowane zgodnie z zaleceniem lekarza.
- Badania laboratoryjne i EKG, które kwalifikują pacjenta do badania, szczególnie gdy planowane jest znieczulenie.
Czy kolonoskopia boli? Jakie są odczucia podczas badania?
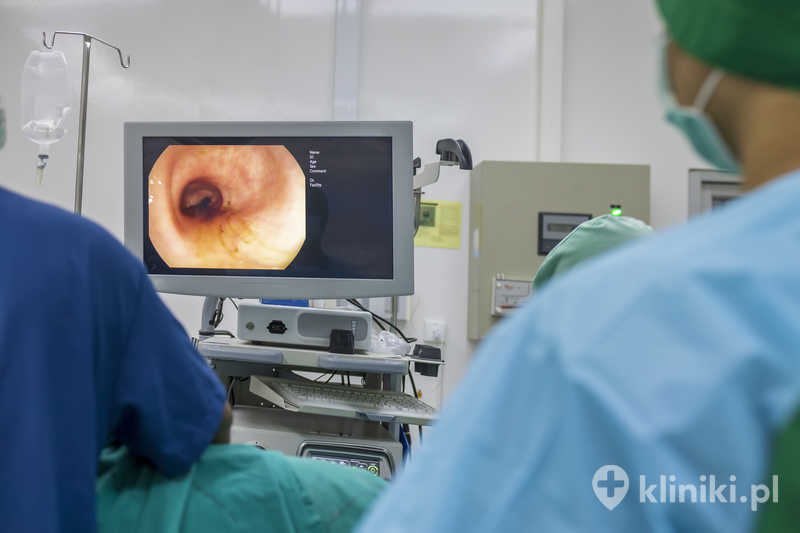
Kolonoskopia nie należy do zabiegów bolesnych, ale może być odbierana jako nieprzyjemna – szczególnie dla pacjentów o niskim progu tolerancji dyskomfortu. Najczęściej zgłaszane odczucia to uczucie rozpierania, przelewania, parcia na stolec czy chwilowe skurcze jelit.
Wynikają one głównie z rozprężania jelita za pomocą powietrza lub dwutlenku węgla, co jest niezbędne dla dobrej widoczności podczas badania. Na szczęście nowoczesny sprzęt i doświadczenie zespołu medycznego pozwalają zminimalizować te nieprzyjemności.
W wielu przypadkach stosowane są środki uspokajające, które pomagają pacjentowi zrelaksować się i łatwiej znieść badanie. Tam, gdzie wskazane – można zastosować znieczulenie ogólne, szczególnie u osób bardzo wrażliwych lub mających negatywne doświadczenia z poprzednich badań.
Znieczulenie ogólne może być rozsądnym wyborem w przypadku dużego stresu lub trudnych warunków anatomicznych. Dzięki niemu pacjent nie pamięta badania, a lekarz może przeprowadzić procedurę spokojnie i dokładnie. Warto jednak wcześniej omówić wszystkie możliwości z lekarzem i wybrać najbezpieczniejsze oraz najbardziej komfortowe rozwiązanie.
Jak długo trwa kolonoskopia i co dzieje się po badaniu?
Standardowa kolonoskopia trwa średnio od 20 do 40 minut, jednak czas ten może się wydłużyć, jeśli podczas badania wykonywane są dodatkowe procedury – takie jak usuwanie polipów czy pobieranie licznych wycinków do analizy histopatologicznej.
Jeśli zastosowano środki uspokajające lub znieczulenie ogólne, pacjent nie powinien sam wracać do domu – konieczna jest obecność osoby towarzyszącej. Przez kilka godzin po badaniu zaleca się unikanie prowadzenia pojazdów, obsługi maszyn oraz podejmowania ważnych decyzji – działanie leków może jeszcze utrzymywać się w organizmie.
Zazwyczaj po kolonoskopii mogą wystąpić:
- lekkie wzdęcia,
- przejściowy ból brzucha,
- uczucie pełności lub potrzeba oddania gazów.
Objawy te są wynikiem obecności powietrza w jelitach i ustępują samoistnie w ciągu kilku godzin.
Jakie są możliwe powikłania po kolonoskopii?
Kolonoskopia jest procedurą uznawaną za bardzo bezpieczną – powikłania zdarzają się rzadko i zwykle mają łagodny przebieg. Najczęstszym działaniem niepożądanym jest krwawienie, zwłaszcza po usunięciu polipów lub pobraniu wycinków. Takie krwawienie najczęściej ustępuje samo i nie wymaga interwencji.
Rzadziej może dojść do poważniejszych powikłań, takich jak:
- perforacja jelita (czyli przedziurawienie ściany jelita),
- reakcje alergiczne na leki znieczulające,
- zaburzenia krążeniowo-oddechowe w przypadku znieczulenia ogólnego.
Większość pacjentów przechodzi kolonoskopię bez żadnych problemów. Niemniej jednak każdy niepokojący objaw po badaniu – np. silny ból brzucha, gorączka, obfite krwawienie z odbytu – wymaga natychmiastowej konsultacji lekarskiej.
Dzięki rosnącej precyzji sprzętu i coraz lepszym standardom przygotowania ryzyko powikłań systematycznie się zmniejsza, a kolonoskopia pozostaje złotym standardem diagnostyki chorób jelita grubego.
Ile kosztuje kolonoskopia diagnostyczna?
Średni koszt prywatnego badania wynosi około 730 zł, ale w niektórych przypadkach może sięgnąć nawet 1600 zł, szczególnie jeśli wykonywana jest w znieczuleniu ogólnym lub w renomowanym ośrodku specjalistycznym. Cena kolonoskopii diagnostycznej może się znacząco różnić w zależności od miasta, rodzaju placówki, rodzaju znieczulenia oraz dodatkowych usług (np. badania histopatologiczne).
Posłuchaj artykułu:
- Artykuł "Kolonoskopia diagnostyczna" jest dostępny w formie audio z lektorem - posłuchaj teraz (12:23 minuty)
Źródła:
- Badowska-Kozakiewicz A, "Kolonoskopia", mp.pl, 2017
- Bretthauer M., Wieszczy P., "Effect of Colonoscopy Screening on Risks of Colorectal Cancer and Related Death", The New England Journal of Medicine (NEJM), 1547–1558, 2022
- National Institute of Diabetes and Digestive and Kidney Diseases, "Colonoscopy", https://www.niddk.nih.gov, 2023
- Rastogi A., Wani S., "Colonoscopy", www.giejournal.org, 2017
- Singal A.G., Gupta S., Lee J. i inni, "Importance of Determining Indication for Colonoscopy: Implications for Practice and Policy", pmc.ncbi.nlm.nih.gov, 2015


4.2/5 (opinie 25)